El liquen plano (LP) es una patología inflamatoria crónica que puede afectar la piel, las mucosas (oral y genital), los anexos cutáneos como pelo y uñas. El liquen plano es una enfermedad relativamente frecuente, que puede afectar hasta un 1% de la población mundial. No tiene predilección por raza, y se presenta en edades entre 30 -60 años y predomina más en el género femenino; de igual manera hay una baja proporción de casos en la edad pediátrica y en la vejez.
La causa del LP es aún desconocida, sin embargo, se han planteado varias hipótesis, como predisposición genética, factores ambientales, ingesta de medicamentos, factores infecciosos como el virus de la hepatitis, tabaco, materiales odontológicos con amalgamas, prótesis, metales, factores psicológicos, entre otros.
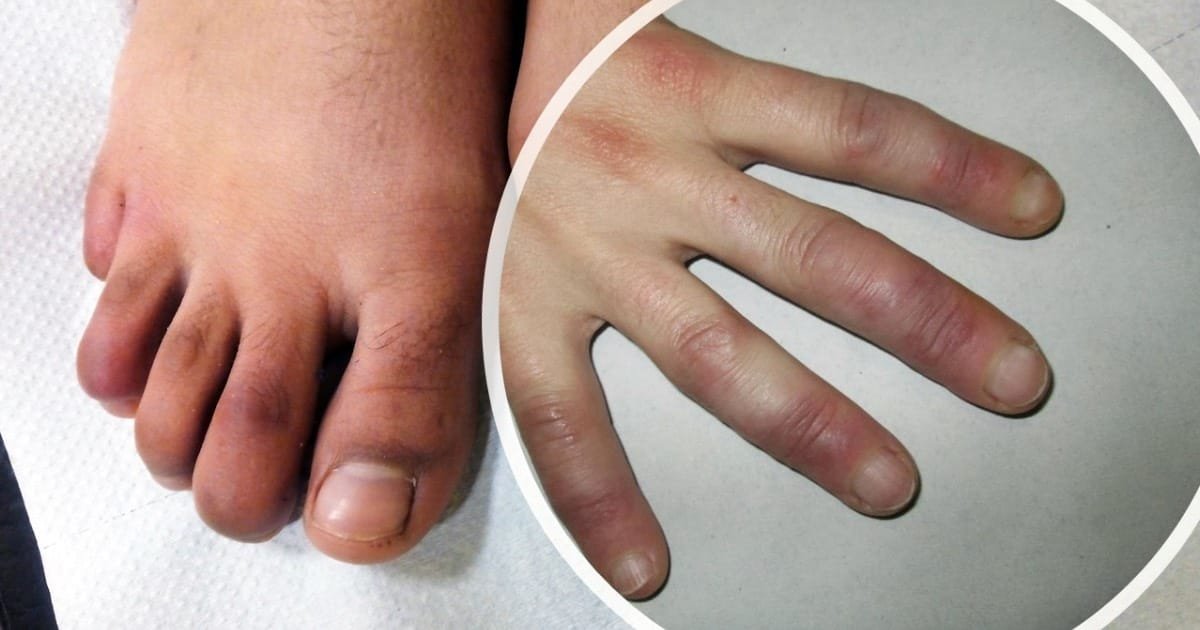
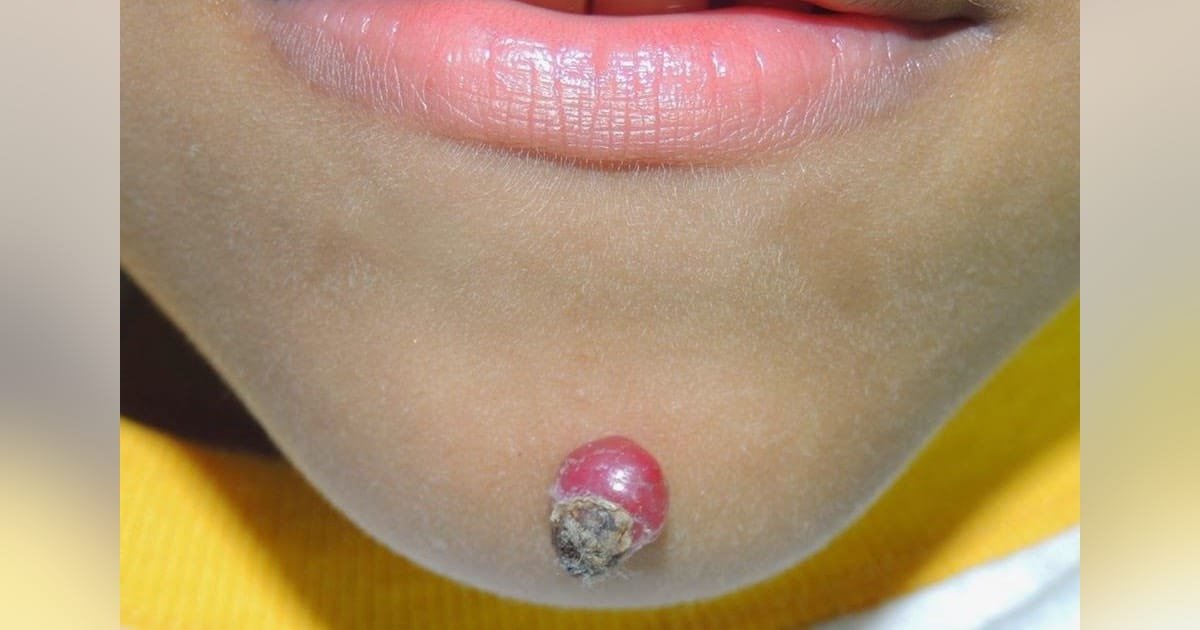
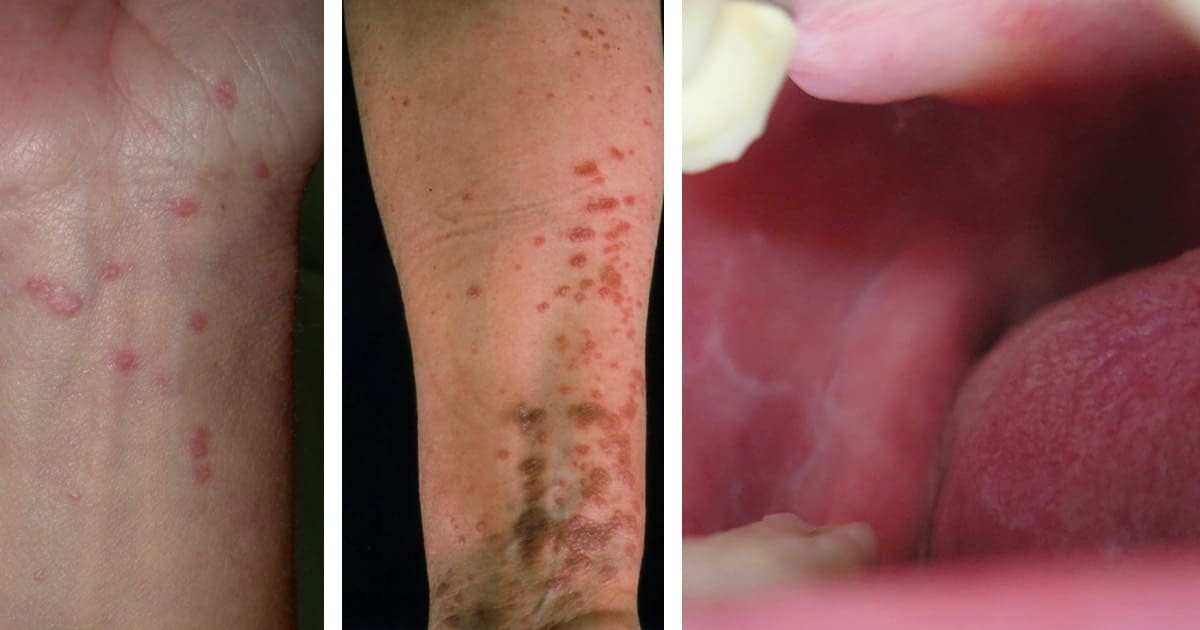
El LP se manifiesta clínicamente con la presencia de pápulas (lesión sobreelevada menor de 5mm), de color rojo o violáceo que pueden agruparse formando lesiones de tamaño más grande (placas), con líneas descamativas en la superficie, y se distribuyen generalmente de forma simétrica áreas de flexión en muñecas, brazos, piernas y tobillos. Generalmente las lesiones presentan mucho prurito (picazón), generando incomodidad, aparición de nuevas lesiones por el traumatismo (fenómeno de koebner) y lesiones agregadas por el rascado que se pueden sobreinfectar. Las lesiones tienden a resolver con el tiempo de forma espontánea o con los tratamientos médicos y dejan manchas residuales.
De igual manera aparte de la piel se pueden encontrar afectadas las mucosas por ejemplo la oral donde se encuentran lesiones blanquecinas reticuladas en la cara interna de las mejillas. Otros lugares afectados pueden ser mucosa genital, las uñas y el pelo , en estos últimos sitios si no se maneja adecuadamente puede conducir a la perdida del pelo o de las uñas.
El diagnóstico del LP se hace de forma clínica por parte del dermatólogo basándose en el interrogatorio y el examen físico; cuando hay dudas en el diagnóstico o la forma de presentación del liquen no es la clásica, se realiza una biopsia de piel, confirmando así el diagnóstico. De igual manera en algunos casos es necesario hacer exámenes de laboratorio complementarios.
Para el tratamiento hay disponibilidad de diferentes medicamentos tópicos o sistémicos, pero estos se indican en función de las lesiones que presente y su extensión.
Se recomienda que antes la presencia de lesiones que sugieran liquen plano:
· Consulte al dermatólogo para que indique el tratamiento adecuado y haga exámenes complementarios en caso de ser necesario o descartar otra enfermedad asociada.
· No automedicarse.
· No rascarse ya que esto aumenta el número de lesiones.
Dra. Leidy Patricia Zúñiga
Dermatóloga
RyZ Dermatech